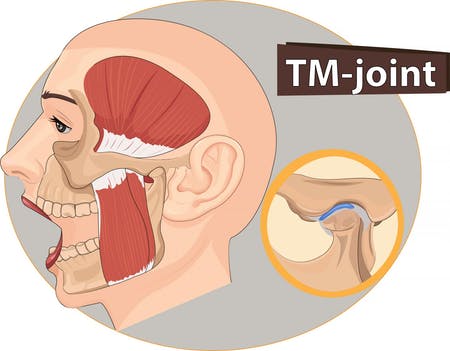
Hoy en día se prefieren los tratamientos conservadores de ATM. Los ejercicios musculares son una buena alternativa que mejora la fuerza, movilidad y coordinación muscular además de reducir el dolor por un aumento del flujo sanguíneo y regulación de la actividad parasimpática. Se ha llevado adelante una Revisión Sistemática al respecto, se puede descargar desde aquí https://apm.amegroups.com/article/view/69319
¿Cuáles fueron los resultados?
- No hay diferencias entre la placa de relajación y los ejercicios en cuanto a alivio del dolor y mejoría de la movilidad mandibular.
¿Cuál es el comentario metodológico?
La revisión está registrada y sigue protocolos internacionales. La búsqueda es adecuada. La selección y extracción de datos es por duplicado y descartan un estudio por estar en holandés, lo que genera sesgo de idioma. Utilizan una herramienta que no se utiliza de modo rutinario para el riesgo de sesgo. No analizan calidad de evidencia. Realizan meta análisis. No analizan de modo visual la heterogeneidad. Las limitaciones son importantes, sobre todo que los estudios mezclan distintos diagnósticos de disfunción de ATM.
¿Cómo puedo aplicar esta evidencia en mi consultorio?
Una vez más vemos que cualquier tratamiento no invasivo tiene la misma eficacia, ya sea consejo, fisioterapia, placa de relajación o medicación; asunto que sigue recalcando la no influencia de la oclusión en estas patologías. Los ejercicios son una buena alternativa a la placa de relajación o pueden combinarse. Son necesarios mejores estudios para evaluar distintos protocolos en diagnósticos específicos.